متى يدخل مرضى الفصام المستشفى؟
لماذا يجب أن يدخل مرضى الفصام المستشفى؟
إن مرضى الفصام الذين تنطبق عليهم السمات اللازمة لحجزهم داخل  مستشفى نفسي يكونون معتلين بشكل كبير.. وتعتبر (الأعراض النشطة) للفصام والتي تؤدي لسلوكيات خطيرة وفقدان السيطرة من أهم الدواعي لحجز المريض، وبعض المرضى الذين يتم حجزهم يعانون من النوبة الأولى للمرض والبعض الآخر يعاني من تدهور في حالته المرضية المعروفة سابقًا. وتتعلق معظم الأعراض الواضحة بالذهان وفقدان الشعور بالواقع وخلل في الوظائف العقلية، ويظهر الذهان غالبًا في صورة هلاوس – ضلالات – اضطراب في التفكير – سلوكيات شاذة وأفعال خارجة عن كل الحدود.
مستشفى نفسي يكونون معتلين بشكل كبير.. وتعتبر (الأعراض النشطة) للفصام والتي تؤدي لسلوكيات خطيرة وفقدان السيطرة من أهم الدواعي لحجز المريض، وبعض المرضى الذين يتم حجزهم يعانون من النوبة الأولى للمرض والبعض الآخر يعاني من تدهور في حالته المرضية المعروفة سابقًا. وتتعلق معظم الأعراض الواضحة بالذهان وفقدان الشعور بالواقع وخلل في الوظائف العقلية، ويظهر الذهان غالبًا في صورة هلاوس – ضلالات – اضطراب في التفكير – سلوكيات شاذة وأفعال خارجة عن كل الحدود.
|
العرض |
التعريف |
مثال |
|
هلاوس |
إدراك حسي خاطئ مع عدم وجود مؤثر خارجي |
هلاوس سمعية (مثل سماع صوت رجل يعلق على تصرفات المريض) |
|
ضلالات |
اعتقاد خاطئ يعتمد على استنتاج غير صحيح عن الواقع الخارجي |
ضلالات زورانية (مثل اعتقاد المريض أن الطبيب النفسي ينوي إعطائه سم قاتل) |
|
اضطراب التفكير |
تشويش في التفكير يؤثر على اللغة والاتصال |
ترابط ضعيف (مثل الحديث عن أفكار لا تتعلق ببعضها في تسلسل بدون وجود انتقال أو ترابط منطقي) |
ويمكن ملاحظة بداية المرض أو تدهور الأعراض الذهانية عن طريق أحد أفراد العائلة، صديق، مدرس، زميل عمل، موظف، أو من يعتني بالمريض والذي يرى أن المريض يتصرف بطريقة شاذة وتتدهور قدرته الوظيفية وقد يكون المريض متدهورًا جدًا لدرجة أن رجال الشرطة هم الذين يقومون بإحضاره لقسم الطوارئ.. وقد يتم حجز المريض رغمًا عن إرادته لفترة ما طبقًا للقوانين ولحالة المريض..
كما تظهر الأعراض السلبية لمرض الفصام مثل الانعزال الاجتماعي والتبلد الانفعالي (Apathy ) في المرضى المتواجدين بالمستشفى وتساهم هذه الأعراض بشكل كبير في اعتلال المريض بشكل عام ولكن هذه الأعراض بمفردها لا تسبب بقاء المريض بالمستشفى إلا إذا كانت شديدة جدًا لدرجة أن المريض لا يستطيع أن يعتني بنفسه خارج المستشفى.
كيف يستطيع الطبيب داخل المستشفى أن يتفاعل مع مريض نفسي مصاب بشكل حاد؟
بالرغم أنه من الضروري أن يكون هناك اتفاق على العلاج منذ البداية مع المريض أثناء بقائه في المستشفى إلا أن الذهان غالبًا ما يكون مصحوبًا بفقدان البصيرة وباعتلالات معرفية وعصبية مما يعرقل تلك العملية.. كما أن الأطباء يجب أن يضعوا في اعتبارهم سلامتهم الخاصة حيث يلزم عند التعامل مع المرضى المتهيجين أو من لديهم تاريخ لاستخدام العنف أن يتواجد واحد أو أكثر من أعضاء الفريق الطبي أو ضباط الأمن والذين قد يحضروا المقابلة مع المريض أو ينتظروا في الخارج وهم على استعداد للتدخل إذا لزم الأمر..
كما يمكن استخدام 2 مجم من لورازيبام (Lorazepam) لتهدئة المريض.. وتهدف المجهودات المبكرة إلى تهدئة المريض بشكل كاف لاتمام المقابلة، وعندما يصبح المريض مستعدًا للمشاركة يجب أن يكون الأسلوب المتبع معه هو الطمأنة ومحاولة تهدئته وعدم الحكم عليه.. وقد يتهيج المريض أكثر إن بدا على من يقوم بالمقابلة الريبة أو التحدي عند مواجهة ضلالات المريض.
بعض الملاحظات التي تفيد عند التعامل مع مريض متهيج أو خائف:
- دائمًا انتبه لسلامتك الخاصة.. انتبه لوجود أى علامة تشير للخطر مثل قيام المريض بالنطق بألفاظ تنتهك الحرمة، قبضة يد المريض الثابتة، أوضاع خطيرة يتخذها المريض أو قيامه بحركات خطرة تجاهك.
- تأكد أن المريض لا يشعر بأنه كمن وقع في الفخ أو أنه شعر بالقلق في مكان المقابلة.
- ادخل في المقابلة أحد أعضاء الفريق الطبي الذين يعرفون المريض أو لديهم علاقة وطيدة معه.
- اعرض على المريض شئ محسوس أو ظاهر (طعام – غطاء).
- ابدأ أو استخدم فقط الأسئلة البسيطة والجامدة (Concrete) .
- الأسئلة والجمل الموجهة تساعد غالبًا (فالكثير من المرضى يخبروننا بأنهم لا يشعرون بالراحة عند التحدث مع الطبيب عن تجاربهم الشخصية).
- اجعل عرض مشاعرك في حده الأدنى.
- لا تحاول أن تكون ودودًا أو أليفًا حتى لو كنت تعرف المريض مسبقًا.
- إذا لزم الأمر اجعل المقابلة الأولى قصيرة واكمل تقييمك في وقت لاحق.
- لا تركز بشكل منفرد على الأدوية فهى غالبًا مصدر للجدال والخوف أو عدم الثقة.
- تذكر: مهما كانت درجة قلقك أو خوفك فإن المريض يفوقك بكثير في هذا القلق أو الخوف.
وهذا مثال يوضح نوعية المرونة اللازمة للتعامل مع الأشخاص الفاقدين الثقة:
سيدة فقيرة وصغيرة السن في نوبتها الأولى من المرض، وكانت تتناول الطعام من القمامة لأنها كانت تخشى أن تصاب بالتسمم من الوجبات المختلفة المقدمة من المحسنين في المنطقة. وعند حجزها في المستشفى كانت لا تأخذ الأدوية المعطاة بالفم لنفس السبب ولهذا طلبت أن تأخذ الدواء على شكل حقن، وقد اكتشف الفريق الطبي أنها كانت قلقة لعدم قدرتها على سداد قرض دراستها.. وعندما عرض أعضاء الفريق الطبي رغبتهم في مساعدتها في تلك المسألة وساعدوها في استمارات التأجيل الخاصة بالقرض والاستمارة الخاصة بعدم قدرتها على الدفع أصبحت المريضة أكثر قدرة على الاشتراك في الخطة العلاجية ثم وافقت على تجربة الأدوية المعطاة عن طريق الفم لأعراض الذهان الخاصة بها.
المعلومات الهامة التي يجب معرفتها عن المريض عند إصابته بالنوبة الأولى:
يجب توجيه الاهتمام بمدة وشدة الأعراض الذهانية وبالرغم من ذلك فإنه مع  وجود وقت محدد فيمكن تأجيل مناقشة التفاصيل المعقدة الخاصة بضلالات المريض لمقابلات أخرى.. كما أن السؤال بالتفصيل عن استخدام مواد مخدرة أو ممنوعة وعن شرب الكحول يعتبر مفتاحًا للطبيب حيث أنه لا توجد فقط علاقة وطيدة بين استخدام المواد المخدرة والفصام.. ولكن أيضًا استخدم جرعات عالية من المواد المخدرة وسحبها من الجسم يتسبب غالبًا أو يساهم في نشأة الذهان.. كما يجب على الطبيب أن يقرر بدقة إن كانت هناك أعراض مزاجية لأنها تعتبر عامل هام في تحديد التشخيص.
وجود وقت محدد فيمكن تأجيل مناقشة التفاصيل المعقدة الخاصة بضلالات المريض لمقابلات أخرى.. كما أن السؤال بالتفصيل عن استخدام مواد مخدرة أو ممنوعة وعن شرب الكحول يعتبر مفتاحًا للطبيب حيث أنه لا توجد فقط علاقة وطيدة بين استخدام المواد المخدرة والفصام.. ولكن أيضًا استخدم جرعات عالية من المواد المخدرة وسحبها من الجسم يتسبب غالبًا أو يساهم في نشأة الذهان.. كما يجب على الطبيب أن يقرر بدقة إن كانت هناك أعراض مزاجية لأنها تعتبر عامل هام في تحديد التشخيص.
كما يوصي بأخذ التاريخ الاجتماعي للمريض والذي يمكن الحصول عليه بشكل دقيق من العائلة، وهذا سوف يساعد في تحديد الطريق الرأسي للمرض.. ويجب معرفة الوقت الذي تم فيه اكتشاف تغييرات في الأنشطة الاجتماعية – التعليمية – المهنية للمريض – ومن المهم هنا أيضًا أخذ التاريخ التطوري بالكامل فمرضى الفصام غالبًا ما يكونوا أطفال غرباء أو تظهر لديهم بعض الأعراض خلال سنوات المراهقة.. وهناك نتائج أفضل للمريض الذي كان يؤدي وظائفه بشكل سليم قبل الحجز بستة أسابيع مقارنة بمريض آخر لم يكن أبدًا لديه أصدقاء وتدهورت حالته ببطء خلال سنوات.
وفي المراحل المبكرة من المرض وفي النوبات الأولى يكون من المهم أن نحاول أن نصل إلى أكثر تشخيص محدد للحالة حيث يؤثر ذلك على الإنذار والعلاج والتدعيم الاجتماعي، ويمكننا القول أن معظم الأطباء النفسيين ذوي الخبرة يقومون بإخراج المريض ولديهم قائمة بخصوص التشخيص النهائي (مثال اضطراب ذهاني لم يتم تحديده مع استبعاد الفصام) ففي الحقيقة إن دخول المريض للمستشفى والأحداث التي أدت إلى ذلك لا يمثل سوى قطاع صغير من حياة المريض..
وقد أوضحت دراسات المتابعة أن التشخيص المبدئي الذي يضعه الأطباء أصحاب الخبرة للفصام يكون صحيحًا لنصف أو ثلثي الحالات فقط ويجب أن يعرف الأطباء النفسيين الأمراض الأخرى المصنفة تحت الفصام والأمراض الذهانية الأخرى حيث أن لها مسارات وإنذارات وعلاجات مختلفة.. وفيما يلي بعض الملاحظات للتعرف على الأمراض الذهانية غير الفصام:
- الاضطراب الذهاني Delusional disorder
قد يعمل المريض بشكل جيد جدًا ويكون لديه أفكار خاطئة محددة جدًا ويؤمن بها وقد يتجادل الأطباء حول إصابة المريض بالذهان أصلا.. مثل المريض الذي يظن أن الناس تكرهه أو يشك في نزاهة وأخلاق زوجته أو أمه، أو المريض الذي يشك في خيانة زوجته أو أخته أو….
- الاضطراب الذهاني المشارك Shared delusional disorder
شريك الحياة (non – dominant) قد يكون لديه بعض القابلية للإصابة بالمرض على المحور الثاني أو قد تكون علاقته اعتمادية جدًا على شريك الحياة المصاب بالذهان.
- اضطراب ذهاني قصير المدى Brief psychotic disorder
هنا نبحث عن عامل قوي أدى للضغط على شخص قابل للمرض.. وقد يكون قصير المدى وينتهي دون استخدام أدوية.
- فصام وجداني Schizoaffective disorder
هنا ينفصل المكون الوجداني عن المكون الذهاني للمرض ويعمل المريض بشكل أفضل من مريض الفصام.
- اضطراب ذهاني نتيجة مرض عضوي Psychotic disorder due to medical causes
الفحص الجسماني والتاريخ المرضي والفحوصات المعملية تكون ذات أهمية كبيرة وقد يكون المريض مصابًا بخلل في الوظائف المعرفية أو أى أعراض أخرى للهذيان.
- اضطراب ذهاني بسبب تعاطي المخدرات Substance induced psychotic disorder
هنا نبحث عن استخدام كحول أو مواد مخدرة ونهتم بالتحاليل التي تكشف استخدام هذه المواد
- ذهان ما بعد الولادة Post partum psychotic
نبحث هنا عن وجود الارتباك والتشوش الذهني بالإضافة إلى الضلالات والهلاوس.. والكثير من المرضى لديهم تاريخ للاضطراب الوجداني سواء على المستوى الشخصي أو مستوى العائلة.. كما يجب البحث عن وجود ضلالات ووساوس بخصوص الطفل..
تذكر أنه ليس كل من لديه ضلالات يكون مصابًا بالفصام.. يجب البحث عن العوامل الأخرى التي تزيد أو تضعف الاحتمالات.
ما هى الاجراءات الأولية التي يجب أن تتخذ؟
يجب البحث عن الأسباب العضوية والتي يمكن علاجها.. والتي قد تسبب أعراضًا مشابهة للفصام، ولكى نعرف هذه الأسباب يجب عمل بعض الاجراءات والتي تشمل تحليل بول للكشف عن الأدوية المستخدمة.. تحليل معملي شامل لنواتج الأيض، وظائف الغدة الدرقية، ويطلب بعض الأطباء عمل أشعة مقطعية أو رنين مغناطيسي على المخ في حالات الإصابة بالنوبة الأولى للمرض.. ولكن الإرشادات الطبية تترك تصوير المخ للحالات التي يكون هناك شك في وجود مرض بالمخ (وجود صداع دائم – وجود تاريخ للإصابة بجرح بالرأس – وجود أعراض Laterization عند الفحص العصبي للمريض – اضطراب معرفي واضح) وما يجده الطبيب أثناء الفحص الجسماني أو العقلي للمريض قد يرشده لاستخدام فحوصات أخرى مثل الوخز القطني – رسم مخ – معادن ثقيلة – نحاس وسيرولوبلازمين (ceruloplasmin) ووجود طبيب مختص بالأمراض العصبية قد يفيد في حالة وجود أعراض ترجح الإصابة بمرض عصبي.
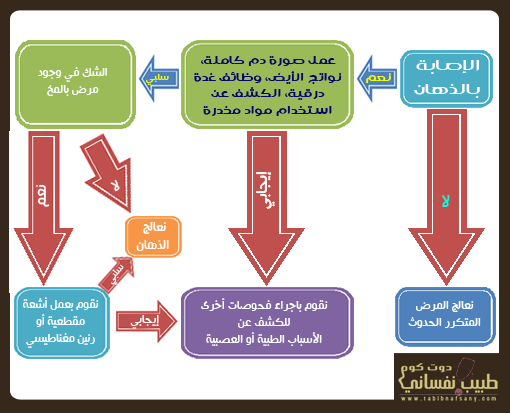
كيف نفرق بين الذهان في الفصام والهوس في الاضطراب الوجداني؟
يكون هذا تحديًا للتفرقة أثناء التشخيص في الحالتين حيث قد يكون المريض في الحالتين مصابًا بحالة من الغضب مع أو حالة من الزورانية وضلالات اضطهاد مع أو ضلالات عظمة.. وعند القيام بنظرة سريعة فإنه لا يمكن التمييز بين الحالتين ولكن مسار كل حالة للأعراض الذهانية يختلف.. وهنا ترجع أهمية أخذ التاريخ المرضي من العائلة والأصدقاء للتفرقة بين الفصام والاضطراب الوجداني..
ففي الفترة التي تسبق الإصابة بالنوبة الذهانية نجد مرضى الفصام دائمًا منعزلين اجتماعيًا بينما مرضى الاضطراب الوجداني يكون لديهم نشاط وطاقة زائدة، أما أعراض الاكتئاب التي يلاحظها المقربين من المريض بالرغم من أهمية ملاحظتها إلا أنها لا تشير دائمًا للإصابة بالاضطراب الوجداني حيث أن الأعراض السلبية للفصام تشبه الاكتئاب، وعندما تكون المعلومات عن سلوكيات المريض السابقة غير متاحة أو غير واضحة يلجأ الأطباء للبحث في تسجيلات أو صور العائلة ليروا إن كان المريض يبدو غريبًا أو مريضًا.. الأمر الذي قد يشير لنشأة الفصام في المراهقة أو في السنوات الأولى من البلوغ..
وقد يفيد التاريخ الأسري في التفرقة بين الفئتين فوجود مصابين بالاضطراب الوجداني في العائلة قد يشير للإصابة بنفس المرض وبالمثل في حالة الفصام ولكن على الطبيب أن يتوخى الحذر في الاعتماد على التاريخ الأسري للقيام بتشخيص لعدة أسباب.. أولها أن التاريخ الأسري لا يعتمد عليه كلية حيث أن الأقارب قد يعطوا معلومات مختلفة تخص المريض.. كما أن نسبة الإصابة في التوائم المتطابقة تبلغ 80% في حالة الاضطراب الوجداني و50% فقط في حالة الفصام.. مما يعني أن وجود قريب للمريض مصاب بالاضطراب الوجداني يكون أهم من وجود قريب مصاب بالفصام أثناء التشخيص.
بعض الأسئلة التي تفيد في أخذ التاريخ المرضي للعائلة في الحالات الصعبة:
- هل تم حجز أى فرد من العائلة في مستشفى للصحة النفسية؟
- هل ابتعد بعض الأقارب لفترة من الوقت دون تفسير؟
- هل أخذ أحد الأقارب أدوية للأعصاب؟
- هل توفى أحد الأقارب فجأة بدون تفسير؟
- هل سمعت أن أحدًا في العائلة تم علاجه بالصدمات الكهربية؟
- هل عندك قريب لديك تتجنب عائلتك الحديث عنه؟
- هل هناك شخص في العائلة يقال عنه (ليس سليمًا أو مجنونًا)؟
تذكر: التشخيصات تتطور.. فالعم المصاب بالفصام وشُخص عام 1950 قد لا تكون لديه السمات الحالية لهذا التشخيص.
ما العوامل التي توضع في الحسبان عندما يتم حجز مريض معروف أنه مصاب بالفصام؟
أولاً.. يجب التأكد من صحة التشخيص.. فبالرغم من تطور ثبات التشخيصات في مجال الطب النفسي إلا أنها لا تزال بعيدة عن التأكد بنسبة 100% خاصة في حالة الفصام ولذلك يجب ملاحظة المريض عند حجزه في كل مرة.
وعندما يتم حجز مريض بالفصام فإن أول مهمة للفريق الطبي تكون هى معرفة الظروف التي أدت للانتكاسة، وأكثر هذه الظروف حدوثًا هو عدم إتباع الخطة العلاجية خارج المستشفى.. وفي هذه الحالة يجب تقييم اتجاه المريض حول مرضه وحول العلاج، حيث أن إنكار المرض يؤدي لعدم أخذ الأدوية كما يجب..
وفي حالات أخرى يكون سبب الانتكاسة هو مؤثر اجتماعي مثل فقدان شخص كان يدعم المريض أو ظروف متعلقة بالعمل، فقدان محل الإقامة، اضطرابات في الجو الأسري، ضائقة مالية.. ومن المفيد أن ننظر للسجلات القديمة لظروف مشابهة للانتكاسة لنرى إن كان هناك شكل متكرر للانتكاسة مع وجود أحداث اجتماعية تضغط على المريض..
وأخيرًا فإن استخدام الكحول أو المواد المخدرة يؤثر على فاعلية الأدوية المضادة للذهان، وأحيانًا كما سنرى في المثال القادم فإن وجود شخص في العائلة مصاب بالذهان قد يبعث الذهان في فرد آخر لديه قابلية للمرض.
مثال:
مريض فصام يبلغ من العمر 20 عامًا، وتم حجزه عدة مرات بالمستشفى، كان مستقرًا على العلاج حتى أسابيع من فترة حجزه الحالي.. وكان محجوزًا من خلال قسم الطوارئ حيث كان متهيجًا جدًا وفي حالة زورانية شديدة.. وعند لقاء عائلته وجدنا أمه تملك ضلالات شديدة فهى لم يكن لديها أى تفهم أو تعاطف لحالة ابنها، وكانت مقتنعة بأن مرضه كان نتيجة مضاد حيوي أخذه وهو صغير، وقد تبنى هذا الابن وجهة نظر والدته بصورة مرضية وفقد الثقة في الفريق الطبي في العيادة الخارجية.. كما أنه تأثر للغاية بقول أمه الدائم له بأنه (ليس مصاب بالذهان) كما أن حالة أمه وإصابتها بالتشوش قد جعل العائلة تعيش في فوضى.
ما العوامل التي يجب أخذها في الاعتبار عند اختيار دواء مضاد للذهان؟
في معظم الأحيان يكون الاختيار الأول هو مضادات الذهان غير التقليدية (وتعرف أيضًا باسم الجيل الثاني من مضادات الذهان SGA ) ويجب أن ننتبه لتاريخ الأدوية التي استعملها المريض من قبل حيث أنه ليس من المنطقي أن نعيد الكرة مرة ثانية.. والاتصال بالطبيب النفسي الذي يتابع معه المريض خارج المستشفى هام للغاية حيث يكون لديه بصيرة بتاريخ استجابة المريض للدواء.. وبعد ذلك يكون هناك التزامات رسمية لاختيارات الأدوية كما يصرح التأمين أو الحكومة أو أى جهة تكفل المريض، أما العوامل المتبقية في اختيار الدواء فترجع إلى تفضيل المريض لدواء معين، الآثار الجانبية للدواء، فاعلية الدواء، ويلاحظ تقارب فاعلية الأدوية المعروفة بمضادات الذهان غير التقليدية، ولذا فإن الاختيار بينها يعتمد على الآثار الجانبية المحتمل حدوثها وتشمل (الآثار الناتجة عن عملية الأيض – زيادة الوزن – زيادة نسبة الدهون في الدم – نشأة مرض السكر والتي يمكن بحثها وقياسها – الأعراض extra pyramidal – انخفاض ضغط الدم عند الوقوف المفاجئ – زيادة النشاط – التخشبية – زيادة الرغبة في النوم – رهبة الجلوس).
وتحديد الآثار التي يجب تجنبها في حالة كل مريض سيؤدي لالتصاق المريض بالدواء، وعند مراعاة ما يفضله المريض سيزداد التزامه بالعلاج أيضًا.. فمثلاً.. إن أخبرك مريض أنه لن يأخذ الهالدول فقد يشير ذلك لحدوث أعراض تخشبية عند استخدامه في الماضي ويجب أن نبذل الجهد لإيجاد بديل مناسب.
اقتراحات أخرى للعلاج:
1.عند استخدام الجيل الأول من مضادات الذهان أو مضادات الذهان التقليدية نتيجة القرارات الرسمية أو محدودية دخل المريض فعلينا استخدام الأدوية ذات القوة المتوسطة مثل بيرفينازين Perphenazine وهكذا نكون في المنتصف بين الآثار الجانبية التي تسببها الأدوية ذات القوة العليا مثل الهالوبيريدول والآثار التي تسببها الأدوية ذات القوة المتوسطة نتيجة سد المستقبلات من النوع ألفا.. وقد أشارت بعض الدراسات مثل دراسة CUTLASS, CATIE أن فاعلية مضادات مضادات الذهان التقليدية تتساوى تقريبًا مع فاعلية مضادات الذهان غير التقليدية.
2. تفضل مضادات الذهان غير التقليدية عن التقليدية نظرًا لقلة الآثار الجانبية الناتجة عنها وقلة معدل حدوث المتلازمة العصبية الخبيثة (neuroptic malignant syndrome) – الأعراض التخشبية والرعشة، رهبة الجلوس، ويضع معظم الأطباء النفسيين الكلوزابين (Clozapine) في فئة منفصلة حتى وسط مضادات الذهان غير التقليدية.. وفي بعض الدول في أمريكا الجنوبية وأوربا وفي الصين أيضًا يتم استخدام الكلوزابين كعلاج أولي، وفي الولايات المتحدة يقتصر دور الكلوزابين على علاج الذهان المقاوم للعلاج (refractory psychosis) أو علاج حالات Tardive dyskinesia الشديدة، فالكلوزابين يعتبر منحة إلهية لهؤلاء المرضى ويحسن أداءهم الوظيفي بشكل ملحوظ ولكن يحتاج الكلوزابين إلى عمل تحليل عد كرات الدم البيضاء بصورة منتظمة وعمل رسم قلب كل مدة.. وهناك خطر زيادة الوزن عند استخدامه..
3. تفيد الحقن طويلة المفعول المرضى الذين لا ينتظمون على العلاج أو المرضى الذين تم حجزهم بأمر المحكمة، وقد تكون الآثار الجانبية الناتجة عن الحقن طويلة المفعول أفضل من التركيبات المناظرة لها والمستخدمة عن طريق الفم نظرًا لعدم حدوث تغييرات في نسبة الدواء بالدم..
وحقن الهالوبيريدول قد تستمر من ثلاث إلى أربع أسابيع بينما تستمر الحقن العضلية للفلوفينازين Fluphenazine لمدة أسبوعين، وهناك بديل لهذا النوع من الأدوية (مضادات الذهان من الجيل الأول) وهو الحقن العضلية للريسبيريدون Resperidone ولكنه غالي الثمن (حوالي 2000 جنيه شهريًا) وهو لا يتم تغطيته بواسطة التأمين في معظم الأحيان.. وبعض المرضى يحتاجون لجرعات عالية من مضادات الذهان التقليدية في صورة حقن طويلة المفعول لأنهم لا يستطيعون استخدام الريسبيريدون طويل المفعول لكى تظل حالتهم مستقرة.. ولكن بالنسبة للمرضى صغار السن والذين يتأثرون بشكل زائد عند استخدام الأدوية medication naive فإن استخدام الريسبيريدون يكون أفضل من الأدوية التقليدية.
|
الدواء |
أشكاله |
الآثار الجانبية الشائعة/ 15%<=, 5%>= |
الآثار الجانبية الخطيرة 1%<=, 1%> ولكن سجلت |
|
كلوزابين |
أقراص |
آثار نتيجة عملية الأيض: زيادة الوزن ( 50%< ) مرض السكر |
توقف القلب المفاجئ، تغييرات في رسم القلب (إطالة QTC )، التهاب في عضلات القلب (نادر الحدوث). |
|
أولانزابين |
أقراص، ODT ، IR ، حقن عضلية. |
آثار نتيجة عملية الأيض: زيادة نسبة الكوليسترول في الدم إلى حوالي 24%، زيادة نسبة السكر في الدم (0.1% : 17.4%)، زيادة الشهية 24%، زيادة نسبة الدهون الثلاثية إلى حوالي 40%، زيادة الوزن إلى حوالي 57%، مرض السكر. |
تغييرات في رسم القلب (إطالة QTC )، ضعف في قوة العضلات 2 : 3%، ضعف حاد في القوة، ضعف متأخر في الحركة، NMS |
|
ريسبيريدون |
أقراص |
الآثار الناتجة من عملية الأيض: زيادة في الوزن تصل إلى 18%. |
توقف مفاجئ للقلب، تغييرات في رسم القلب (إطالة QTC )، إغماء يصل إلى 2%، نوبات، ضعف قوة العضلات (5%:11%)، NMS ، ضعف متأخر في الحركة. |
|
كواتيابين |
أقراص، أقراص ممتدة المفعول |
الآثار الناتجة عن عملية الأيض: زيادة الكوليسترول (9%:16%)، زيادة الدهون الثلاثية (14%:23%)، زيادة الوزن (5%:23%) زيادة الشهية. |
تغييرات في رسم القلب (إطالة QTC )، إغماء 1%، قلة خلايا الدم البيضاء على الأقل من 1%:5%، نوبات، ضعف حاد في قوة العضلات، NMS ، ضعف متأخر في الحركة. |
|
زوتيبين |
أقراص |
الآثار الناتجة عن عملية الأيض: زيادة الوزن 28% |
تسجيل واحد لإطالة QTC في رسم القلب، نوبات (7%:17%)، ضعف حاد في قوة العضلات، المتلازمة العصبية الخبيثة NMS ، ضعف متأخر في الحركة. |
|
أميسولبرايد |
أقراص |
الآثار الناتجة عن عملية الأيض: زيادة الوزن (18%:21%) |
موت مفاجئ، إطالة QTC ، ضعف حاد في قوة العضلات، ضعف متأخر في الحركة، NMS ، تسجيلات لوجود Tdp في رسم القلب. |
|
زيبراسيدون |
كبسولات، حقن عضلية سريعة المفعول |
زيادة الوزن. |
إطالة QTC ، ضعف حاد في القوة، ضعف متأخر في الحركة، NMS ، تسجيلات لوجود Tdp في رسم القلب |
|
أريبيبرازول |
أقراص، محلول، حقن عضلية سريعة المفعول |
زيادة الوزن 2%: 30%. |
إطالة QTC ، نوبات، ضعف حاد في القوة، ضعف متأخر في الحركة، NMS ، لا توجد تسجيلات لوجود Tdp في رسم القلب. |
|
باليبيريدون |
أقراص ممتدة المفعول |
زيادة الوزن. |
إطالة QTC ، ضعف حاد في العضلات، ضعف متأخر في الحركة، NMS ، لا توجد تسجيلات لوجود Tdp في رسم القلب. |
|
إلوبيريدون |
زيادة الوزن (1%:18%). |
مثل بليبريدون |
|
|
أسينابين |
زيادة الوزن. |
مثل بليبريدون |
ما هى الأدوية الأخرى التي تفيد في علاج المحجوزين في المستشفى والمصابين بالفصام؟
بالرغم من أن مضادات الذهان هى الأدوية الأساسية لعلاج الفصام ولها فاعلية للعلاج من الأعراض الذهانية إلا أن بعض الفئات الدوائية الأخرى قد تستخدم أثناء بقاء المريض في المستشفى. فغالبًا ما تستخدم الأدوية المضادة للقلق (مثل البنزوديازيبين) في علاج الرعشة والأرق ورهبة الجلوس التي تسببها مضادات الذهان..
فرهبة الجلوس قد تكون مسببة لمضايقة المريض بشكل شديد وقد تساهم في تفكير المريض المصاب بالفصام للانتحار.. ويمكن استخدام الأدوية التي تغلق المستقبلات بيتا (beta- blockers ) مثل بروبرانولول ومضادات الكولين مثل بنزوتروبين أو ترايهيكسيلفينايدرايل Trihexylphenidryl في علاج رهبة الجلوس.
الاختيارات العلاجية المتاحة لرهبة الجلوس:
مضاد الذهان: استخدام جرعة أقل – التحويل لدواء آخر
العلاج المساعد (الاختيار الأول):
- التحويل لدواء آخر.
- الأدوية التي تغلق المستقبلات بيتا.
- بنزوديازيبين.
- مضادات الكولين.
العلاج المساعد (الاختيار الثاني):
كلونيدين، أمانتادين، دايفينهيدرامين، مضادات السيروتونين، ميرتازابين.
علاج نفسي اجتماعي:
تعليم المريض، توقعات واضحة، محادثة المريض بخصوص المخاطر، طمأنة المريض.
أما الأعراض خارج الهرمية الأخرى شاملة ضعف قوة العضلات فتعالج باستخدام دايفينهيدرامين، بنزوتروبين، ترايهيكسيلفينايدرايل وأحيانًا يستخدم الأمانتادين كدواء مساعد.
كما يعاني الكثير من مرضى الفصام من أعراض اكتئابية والتي أحيانًا تكون شديدة لدرجة أنه يتم تشخيص نوبة اكتئاب جسيم وإن ظلت أعراض الاكتئاب باقية فعلينا استخدام مضادات الاكتئاب..
والاختيار الأول لعلاج الاكتئاب في مرضى الفصام هو مثبطات استرجاع السيروتونين وهذا غالبًا للآثار الجانبية التي تسببها الأدوية القديمة مثل مضادات الاكتئاب ثلاثية الحلقة ومثبطات مؤكسد أحادي الأمين، ويجب الانتباه للتفاعلات التي قد تحدث بين مضاد الاكتئاب ومضاد الذهان وخاصة عملية الأيض التي تحدث خلال CYP – 450 / فالفلوكستين والباروكستين يقومان بتثبيط العديد من مسارات P- 450 مما يؤدي لزيادة تركيز مضاد الذهان في السيرم لدرجة قد تصل إلى التسمم، ومضادات الاكتئاب الأخرى مثل ترازودون ومرتازابين يمكن استخدامها حيث يساعد النوم على استقرار المريض.
ويستفيد المرضى الذين لديهم عدوانية أو اندفاعية أو تقلبات مزاجية من إضافة دواء معدل للمزاج مثل فالبوريت، ليثيوم، كاربامازيبين.. وهنا أيضًا يجب متابعة التفاعلات الدوائية.
كيف يمكن علاج مريض الفصام المتهيج بشدة؟
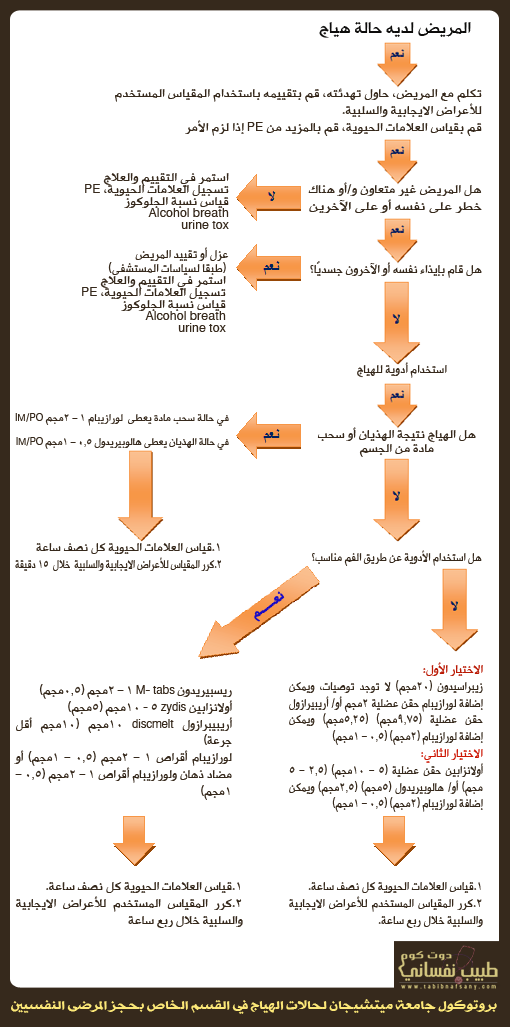
إن السلوكيات العنيفة أو الخطرة تحتاج لعلاج قوي لمنع حدوث أذى للفريق الطبي أو المريض.. وتؤدي الزورانية والهلاوس المصاحبة للفصام لدرجة عالية من التهيج.. ويجب أن يكون الفريق الطبي مدربًا على التقنيات السلوكية واللفظية لتهدئة المرضى.. ويتم اللجوء لعزل المريض و/أو تقييده في النهاية عندما يكون هناك تهديد واضح من تصرفات المريض بشكل خطير أو بعد فقدانه السيطرة، كما أن استخدام العلاج الدوائي بشكل قوي يقلل من تهيج المريض ويمنع الأذى الذي قد يصيب المرضى أو الفريق الطبي.. ويستخدم العديد من الأطباء النفسيين الجمع بين الهالوبيريدول (5 – 10مجم) واللورازيبام (1 – 2مجم) ويتم إعطاؤهما كحقن عضلية كل ساعتين أو أربع ساعات حتى يهدأ المريض خاصة في المرضى صغار السن مما يستدعي استخدام البنزتروبين أو دايفينهيدرامين.. وحديثًا يتم استخدام الجيل الثاني من مضادات الذهان للتحكم في حالة الهياج الحاد..
ومقارنة بمضادات الذهان التقليدية فإن الجيل الثاني من مضادات الذهان يصاحبه معدل أقل لحدوث الآثار الجانبية شاملة الأعراض خارج الهرمية.. رهبة الجلوس، ضعف قوة العضلات، المتلازمة العصبية الخبيثة، وأكثر الأدوية الحديثة استخدامًا هو زيبراسيدون (حقن عضلية) و أولانزابين (حقن عضلية أو ODT ) وتستخدم العديد من المستشفيات الآن برتوكولات الهياج وبعض المقاييس مثل المقياس الخاص بالنشاط السلوكي أو مقياس المتلازمة الإيجابي والسلبي لتحديد ما إن كان المريض يحتاج لهذه الوصفات الطبية القوية.
ويمكنك استعمال البروتوكول الآتي و المستخدم لحالات الهياج في القسم الخاص بحجز المرضى النفسيين بجامعة ميتشيجان:
كيف يمكن تقييم وعلاج مخاطر الانتحار في مرضى الفصام في المستشفى؟
قد يؤدي الفصام لسلوك انتحاري خلال عدة آليات: الاستجابة للهلاوس الآمرة، عدم وجود المانع الأخلاقي خلال مسار المرض، الاكتئاب الذي قد يصاحب المرض، تشويه الأفكار والأفعال الذي نراه مع الذهان.. ويجب تقييم المرضى عن قرب وتقدير الأفكار والنوايا والخطط الانتحارية يوميًا أثناء الفترة الأولى من إقامة المريض بالمستشفى.. ومن الضروري أن يتم تقييم خطر الانتحار في كل مرة وعند الخروج من المستشفى، ويشمل تقييم الأفكار والسلوكيات الانتحارية العوامل الديموغرافية وعوامل الحماية (مثل العرق – السن – التاريخ الأسري) والعوامل سريعة الحدوث والمتحركة التي قد يتم تعديلها أثناء إقامة المريض بالمستشفى مثل (الفوران الاجتماعي أو الهلاوس الآمرة)..
كما يشمل التقييم أيضًا التساؤل المفصل عن الأفكار والخطط والسلوكيات الانتحارية وقد يفيد استخدام وسيلة تقييم رسمية ولكنها لا تحل محل التقييم الإكلينيكي القوي والرجال صغار السن والذين كانوا ناجحين وظيفيًا وأصيبوا بالمرض يكونون في خطر بشكل خاص إن كان لديهم اضطراب في الشخصية لارتكاب الانتحار لأنهم يكونوا أكثر إدراكًا لانخفاض قدراتهم وقلة الفرص المتاحة واللازمة لتحقيق طموحاتهم.
ولمضادات الاكتئاب دور في هذه الأحوال إذا لم يتم حلها مع علاج الذهان.. ويصاحب الكلوزابين انخفاض في السلوكيات الانتحارية وهو مضاد الذهان الوحيد الذي وافقت منظمة الغذاء والعلاج التابعة للولايات المتحدة على استخدامه بغرض تقليل السلوك الانتحاري المتكرر في مرضى الفصام.
ما هى الخطة العلاجية الشاملة لمرضى الفصام داخل المستشفى؟
يحتاج مرضى الفصام أولاً للتخلص من الذهان الحاد ولاستقرار الظروف الاجتماعية التي أدت لحجزهم في المستشفى، ويتم تحقيق الهدف الأول باستخدام الأدوية المذكورة سابقًا.. وفي أثناء المراحل الأولى من إقامة المريض بالمستشفى يجب أن يكون هناك محادثات بسيطة مع المريض لتقييم استجابته للعلاج والتركيز بشكل خاص على الآثار الجانبية والعوائق الأخرى أمام الالتزام بالعلاج.. والمعاملة بشكل عام مع المريض يجب أن تكون بشكل ودي وبها طمأنة للمريض..
وتصلح التفسيرات البسيطة مع المرضى حيث أن معظمهم يعاني من اضطرابات معرفية ولا يتحملون المحادثات المعقدة والتعليمية.. وبمجرد تحسن المريض يجب أن يتم تشجيعه لحضور جلسات العلاج الجماعي والأنشطة الأخرى الموجودة بالمستشفى وهكذا يستطيع الفريق الطبي أن يقوم بتقييم المستوى الوظيفي للمريض بشكل عام وتتم مساعدته للعودة مرة أخرى للحياة الطبيعية.. وبشكل مثالي يجب أن يكون هناك تخطيط ومجموعات و/أو أنشطة مختلفة في المستشفى تهدف بشكل خاص المستوى الوظيفي والاحتياجات العلاجية لمرضى الفصام.. وعند تحسن أعراض الذهان يستفيد بعض المرضى من النقاش حول الظروف التي أدت لحجزهم بالمستشفى والخطوات التي يمكن أن تتخذ لمنع عودة المرض.. وهذا يشمل المشورة حول ضرورة عدم استخدام الأدوية المخدرة والكحول كما يشمل ضرورة إتباع الوصفات الطبية والالتزام بمواعيد المتابعة كما أن حل مشكلات العمل والعائلة شئ ضروري حيث يجب توفير بيئة للمريض خالية من الانتقادات غير المبررة والتفسيرات غير الواقعية والتي تؤدي بسهولة لتدهور حالة المريض وتؤدي لحجزه في المستشفى..
ويعتبر الانتقال الهادئ من العلاج بالمستشفى إلى العلاج خارج المستشفى شيئًا ضروريًا وغالبًا ما يكون صعبًا في حالة المرضى الذين لا يفهمون بشكل كامل مرضهم أو لا يتقبلوه ولا يرون حاجة لأخذ أدوية.. وغالبًا ما تكون بصيرة مرضى الفصام ضعيفة لدرجة أنه يتم الزامهم بالعلاج، أما الجزء المتبقي من إقامة المريض بالمستشفى فيركز على تحديد مواعيد زيارة العيادة الخارجية وتعديل الخطة العلاجية مثل إضافة العلاج النفسي، تغيير ظروف المنزل، تحديد مواعيد أكثر للزيارة من خلال فريق يذهب للمريض أو تغيير الدواء المعطى بالفم واستخدام حقن طويلة المفعول.



I’m amazed, I must say. Seldom do I encounter a blog that’s
both educative and engaging, and without a doubt, you have hit the nail on the head.
The problem is something which too few men and women are speaking intelligently about.
Now i’m very happy that I found this during my search for something regarding this.